Ha pasado una década desde que descubrimos que los animales de producción podían hospedar Staphylococcus aureus resistente a meticilina (MRSA) que podía ser transmitida a humanos. El tema del MRSA asociado a animales de producción (conocido como LA-MRSA, por sus siglas en inglés), especialmente en cerdos, ha estado en el centro del debate sobre el impacto en la salud humana del uso de antibióticos en ganado. Pese a que S. aureus es un "residente habitual" de las fosas nasales y la piel de humanos, sólo un 20% de las personas son portadoras permanentes. Sin embargo, S. aureus es uno de los principales patógenos "oportunistas" en humanos, causando infecciones clínicas que varían desde triviales a fatales, y el riesgo es más alto en portadores. Las infecciones en humanos con cepas resistentes a antibióticos, especialmente MRSA, implican mayores costes médicos, y peores pronósticos. Es crucial entender el impacto de los animales reservorios de MRSA y estamos más cerca de responder algunas preguntas claves.
S. aureus es probablemente un huésped normal de muchos mamíferos y aves sanos. No es sorprendente, y se sabe desde hace tiempo, que los microbios pueden transmitirse entre los animales y las personas que interactúan con ellos. Hasta ahora, la mayor parte de la investigación se ha centrado en el linaje MRSA ST398 que está extendido en cerdos de gran parte de Europa, pese a que hay otras variantes (incluyendo ST9 en Asia; ST5 en Norteamérica) que también están adaptadas a cerdos y pueden adquirir la resistencia a la meticilina y ser transmitidas a humanos. Hay muchas opiniones sobre la aparición del LA-MRSA, pero la temporalidad y distribución de su presencia en granjas de cerdos sigue sin ser explicada. Parece que LA-MRSA es relativamente infrecuente en cerdos en EEUU, pese a que las variantes sensibles a meticilina de ST398, ST9 y ST5 están muy extendidas en la industria (Sun et al, 2015). Por el contrario, el LA-MRSA tiene una prevalencia muy alta en granjas en algunos países (p.e. Dinamarca y Holanda) que han reducido mucho el uso de antibióticos en porcino, por lo que debe haber otros factores aparte de los antibióticos (p.e. niveles altos de zinc en la dieta y desinfectantes) que pueden seleccionar las cepas resistentes (Slifierz et al, 2015).

No hay duda de que el LA-MRSA causa infecciones clínicas en humanos y, ocasionalmente, casos graves e incluso fatales. Sin embargo, no todos los MRSA son iguales, y las cepas que viven en animales de producción son portadores de genes menos virulentos, son menos transmisibles entre humanos y suelen causar cuadros menos graves que las cepas humanas (Becker et al, 2017). Recientemente se ha estimado que la incidencia de infecciones clínicas por cepas humanas de MRSA ST398 (de leves a severas) es de <3/100.000 habitantes por año en Dinamarca y Alemania (Goerge et al, 2017). En comparación, la incidencia anual de todos los casos invasivos y fatales de MRSA en EEUU se ha estimado en 32 y 6 por 100.000 personas, respectivamente, en EEUU (Klevens et al, 2007) y un estudio en el estado de Iowa, que tiene una elevada densidad porcina, encontró que <0,5% de todos los casos de MRSA tenían potencialmente su origen en animales de producción (Nair et al, 2016).
Una cosa extraña de los LA-MRSA es que mientras que el riesgo de exposición está abrumadoramente concentrado en las personas que trabajan con animales, aproximadamente un tercio de los casos clínicos reportados se han producido en personas sin contacto con animales de producción. Una revisión reciente cita que entre el 24% y el 86% de los hisopos nasales de ganaderos de porcino eran positivos a MRSA ST398 entre los distintos estudios, pero sólo encontró 12 descripciones de infecciones clínicas, la mayoría leves, en personas que tenían contacto con animales de producción. Los 3 casos fatales documentados se produjeron en trabajadores de porcino con situaciones medicas comprometidas, una característica común a la mayoría de las infecciones graves en humanos reportadas hasta la fecha. Por lo que respecta a la ocurrencia de casos de LA-MRSA en personas no expuestas a animales, la transmisión humano-humano es la explicación más probable. Cada vez es más evidente que el LA-MRSA puede persistir en algunos profesionales porcinos portadores durante más de un año, con presencia de números relativamente elevados de organismos, y esto puede implicar la transmisión a sus familias y entorno social local (Walter et al 2017; Sun et al enviado). Hasta la fecha hay poca evidencia de que las fuentes alimentarias o ambientales contribuyan significativamente al riesgo de exposición en humanos.
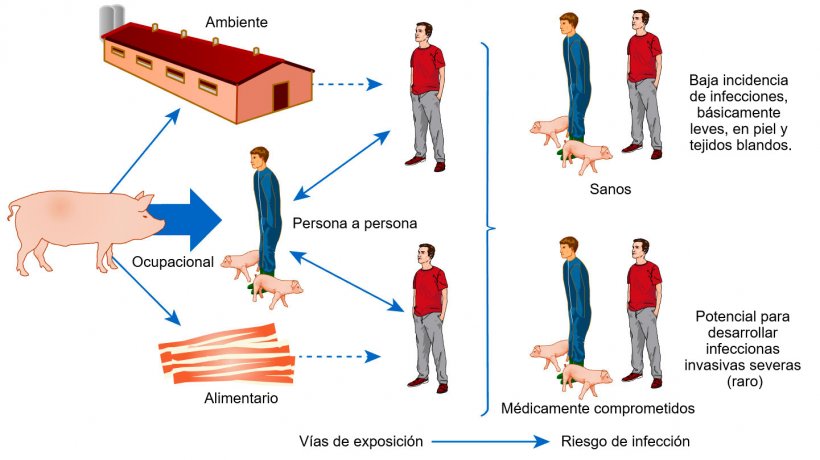
Modelo conceptual de las vías de exposición y riesgos de infección con S. aureus asociado a animales de producción
En general, tras más de una década, hay pocos indicios que sugieran que LA-MRSA supone una amenaza inminente para la salud pública, incluso en países en que la prevalencia en cerdos es elevada. Sin embargo, el riesgo de exposición es elevado para los trabajadores de granjas positivas —las granjas son lugares en los que es fácil hacerse lesiones leves. Es importante asegurarse que se toman medidas de sentido común para reducir los riesgos potenciales. Debe incentivarse a los trabajadores para que utilicen equipos de protección personal y lleven a cabo buenas prácticas de higiene, lavándose regularmente las manos con agua y jabón. Es importante prestar una atención apropiada a las heridas existentes y a las nuevas (limpiarlas y cubrirlas hasta que se curen), y buscar atención médica si se desarrollan infecciones.



